採血検査の勉強がてら公開できる範囲でスライドを載せていきます。患者さん向けにかなりかみ砕いています。わかりやすさ優先です。補足は自分の勉強用。




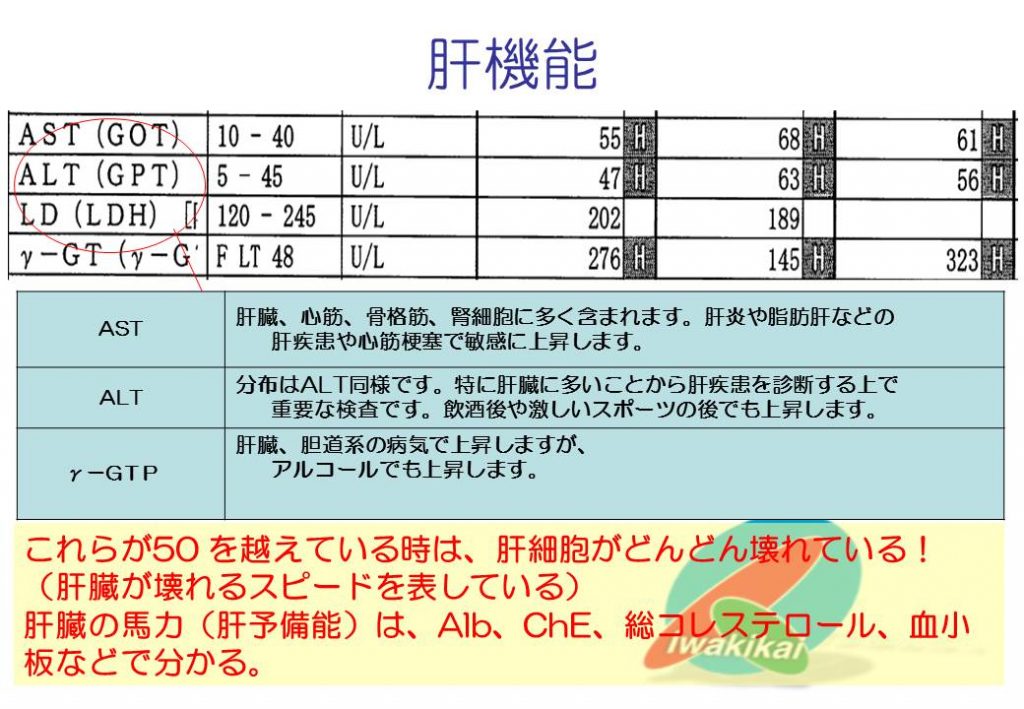
AST、ALT、γGTPともアミノ酸を作る道具(何とかダーゼというのは酵素)。通常はAST<ALTですが、急性肝炎やアルコール性肝障害ではAST>ALTとなります。
※PIVKA-II:肝細胞がんのマーカーですが、本来はビタミンKが不足して働きの悪くなった凝固因子II(プロトロンビン)のこと。通常の肝臓なら正常なプロトロンビンが作られるが、肝細胞がんではPIVKA-IIが作られてしまう。ビタミンKを阻害するワーファリン内服中はプロトロンビンの代わりにPIVKA-IIが上昇します。
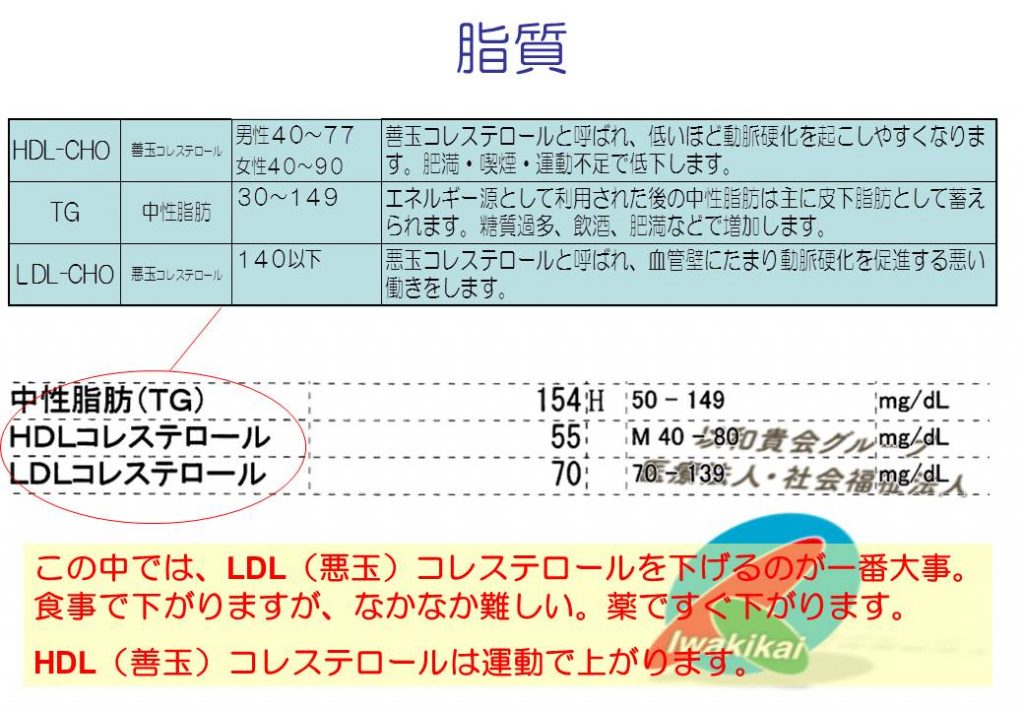
コレステロールは細胞膜やステロイドホルモンなどの原料として大事な脂質です。LDLは肝臓でコレステロールを全身に運ぶ小型トラック、HDLは全身のいらないコレステロールを肝臓に戻す軽トラック。LDLが運んでいるものがLDLコレステロール、HDLが運んでいるものがHDLコレステロールです。
脂質の多い食事をとると、LDLが血中に多くなりすぎ、血管壁(内皮)に張り付いて利用されないうちに、傷んでしまいます(酸化LDL)。すると傷んだLDLを処理するためにマクロファージが食べますが、満腹になったマクロファージ(泡沫細胞)は破裂したり、いろいろな物質を出して内皮に炎症を来します。炎症を起こした内皮は腫れ、プラークとなります。これが動脈硬化です。
中性脂肪(トリグリセリド=脂肪酸+グリセリン)は油ですからやはり血液中には溶けません。小腸で吸収された中性脂肪はキロミクロンという超巨大トラックに脂質全体ごっちゃに乗せられて全身に運ばれます。中性脂肪は肝臓でも作られますが、肝臓で作られた分はVLDLという大型トラックに乗せられ、やはり全身に運ばれます。
食事で脂質をたくさん摂るとキロミクロンがフル稼動して全身の脂肪細胞に中性脂肪を運びます。
採血で測定している中性脂肪は主に、キロミクロンやVLDLに積載されているものです。
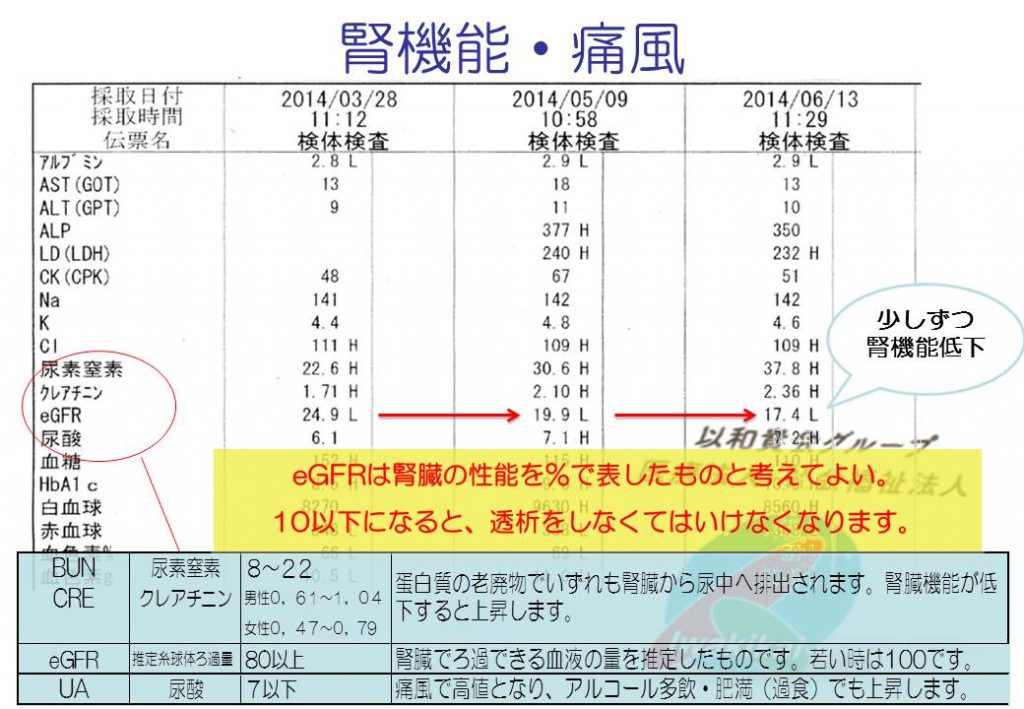
クレアチニンは筋肉で使われた栄養(クレアチン)の老廃物です。BUNはクレアチニンの10倍程度が正常です(BUN/Crea比)。10倍以上になると、消化管出血や高タンパク食、脱水などを考えます。
低K(カリウム)になると、血糖が下がりにくくなります。低マグネシウムも血糖が下がりにくくなると言われています。
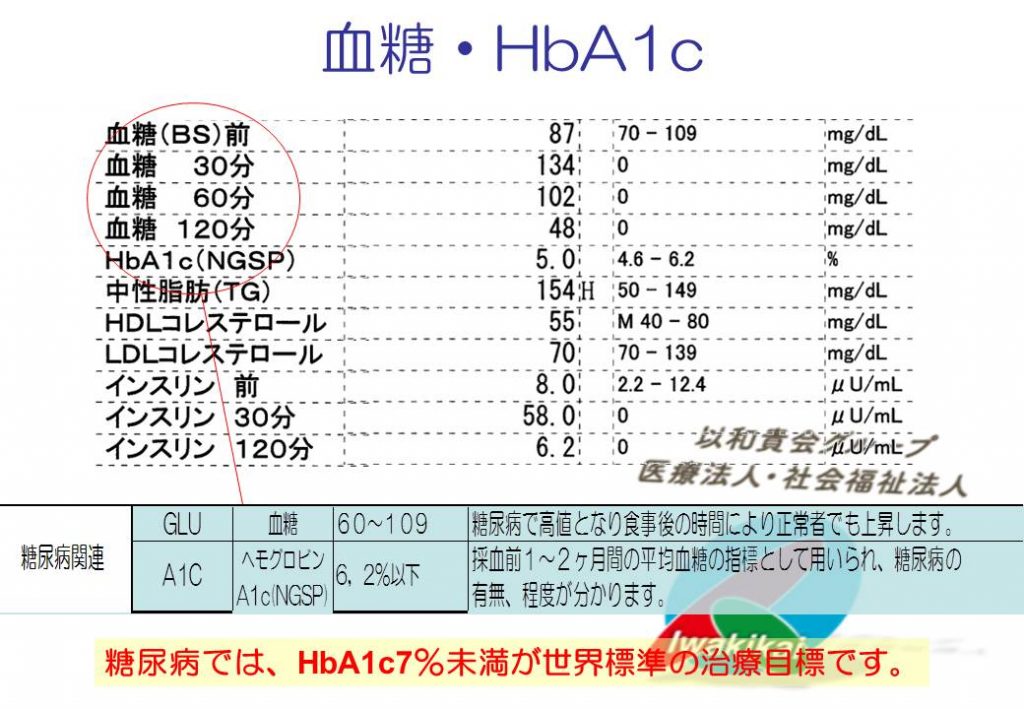
上記は、75gブドウ糖負荷試験を行った場合の血糖値、インスリン値です。75gブドウ糖負荷試験は糖尿病の他に、先端巨大症の診断でも使われます。その場合は、成長ホルモンを測定します。
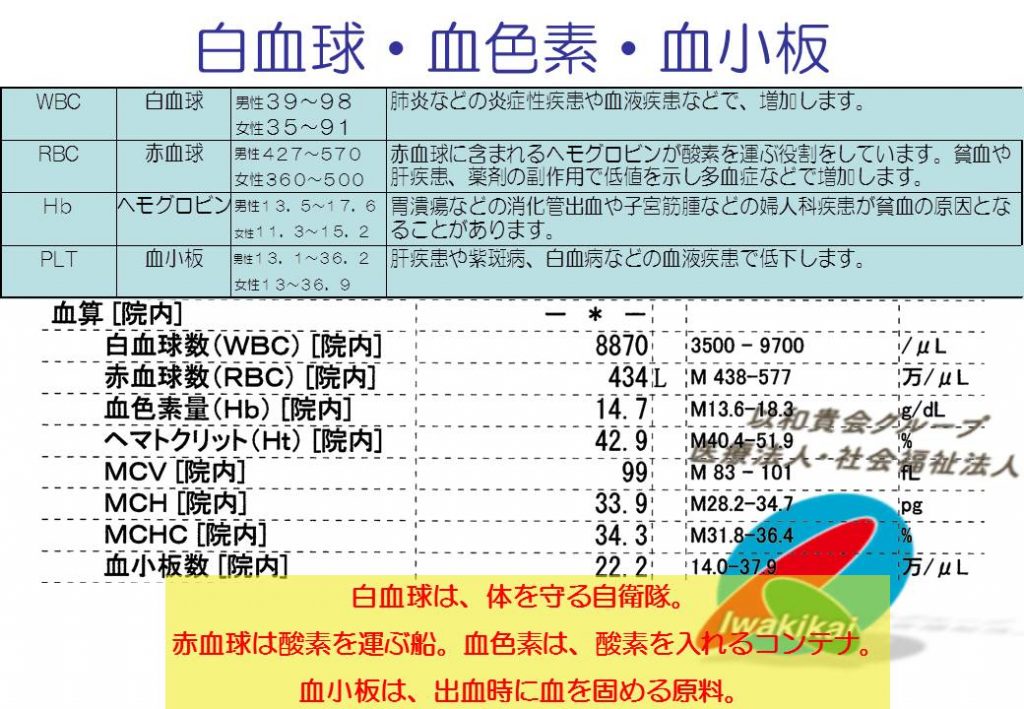
赤血球は酸素を運ぶコンテナ船。そのコンテナがヘモグロビン(タンパク質)。
SPO2は赤血球の何%に酸素が乗っているか、ということ。酸素の量≒SPO2×Hb。
ちなみにトランスフェリン(タンパク質)は鉄を運ぶタクシー。
TIBC(タクシー全体の供給力)=血清鉄(実車)+UIBC(空車)
透析でよく使うTSAT(トランスフェリン飽和率)は実車率。
酸素も、鉄も血中に直接溶けることはないので、赤血球やトランスフェリンといった運び屋に乗せられています。二酸化炭素は良く溶けるので運び屋はない。
血管が破れると、即座にWWFが内膜に張り付き、それが信号となって血小板がベタベタ重なって応急処置がなされる(一次止血)。
その後フィブリンの網が血小板を覆い尽くす(二次止血)。
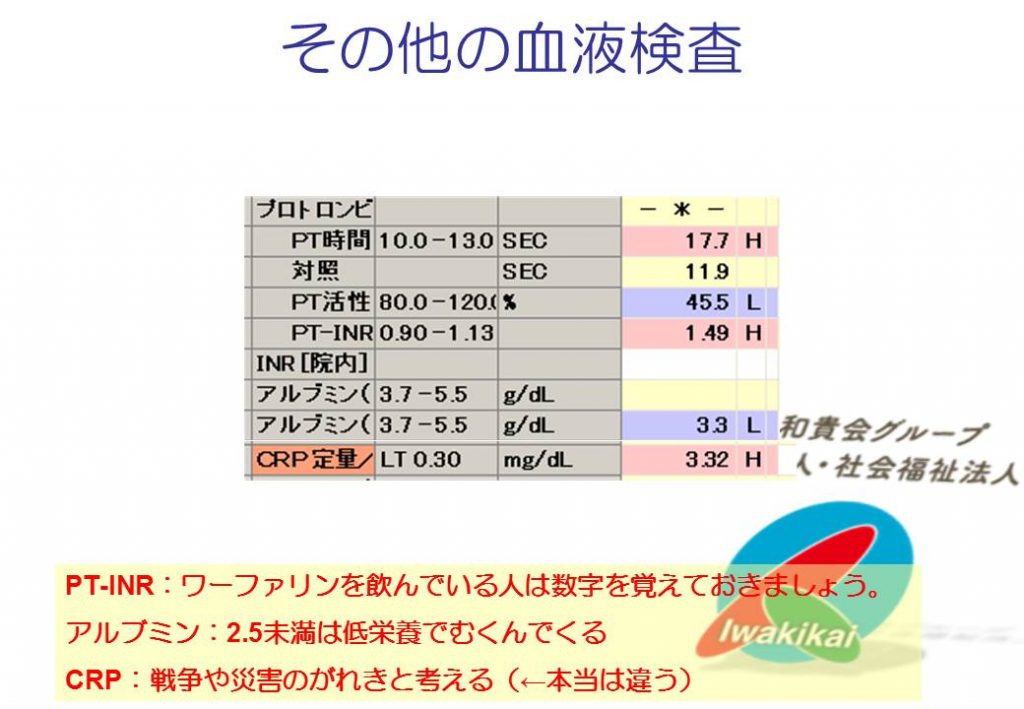
アルブミンは栄養状態の指標でよく使われますが、本来はいろいろな物を運ぶトラック(輸送タンパク)です。
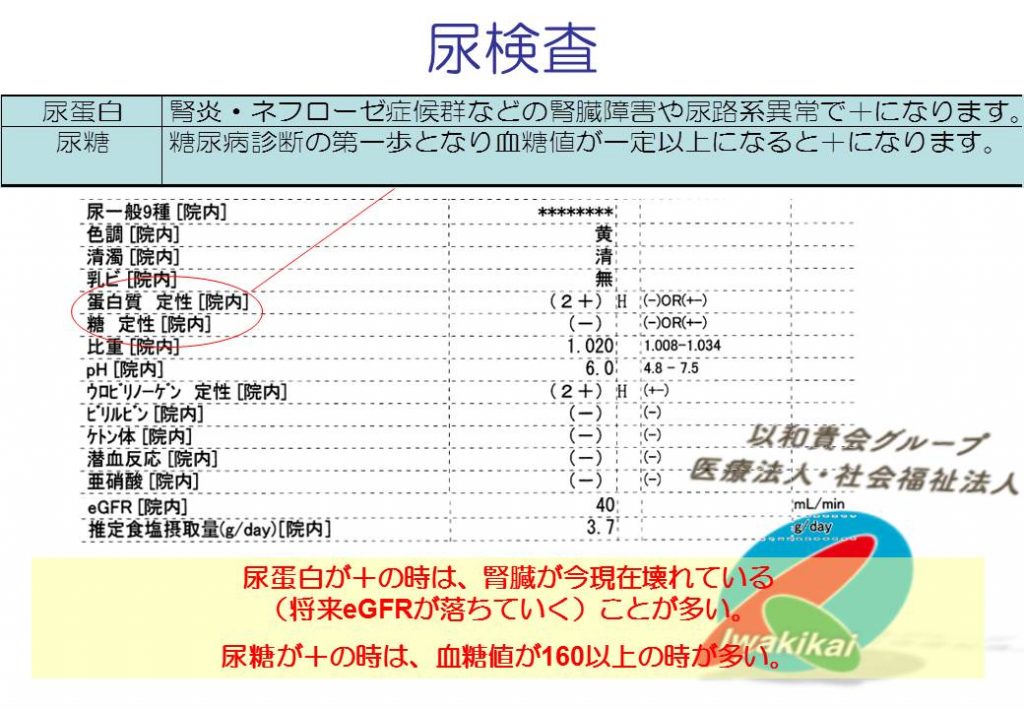

乗り物の例えだらけ。。。。